Mielomeningocele
Mielomeningocele: artigo de revisão
Autora: Dra. Tatiana Protzenko
Instituto Fernandes Figueira / FIOCRUZ
A mielomeningocele é o defeito congênito mais comum envolvendo a medula espinhal. Resulta de uma falha de fechamento do tubo neural nas primeiras semanas de vida fetal, durante fase embrionária chamada de neurulação primária. Nesta fase, não só acontece o fechamento do tubo neural como também ocorre a separação entre o tecido nervoso e a pele. Desta forma, os Defeitos do Tubo Neural (disrafismos) podem se relacionar a esses dois acontecimentos, sendo classificados como:
- espinha bífida aberta - quando ocorre falha do fechamento do tubo neural, havendo comunicação do tecido nervoso com o meio ambiente;
- espinha bífida oculta – quando existe falha da separação entre o tubo neural e a pele, sendo a lesão recoberta por pele, dita oculta.
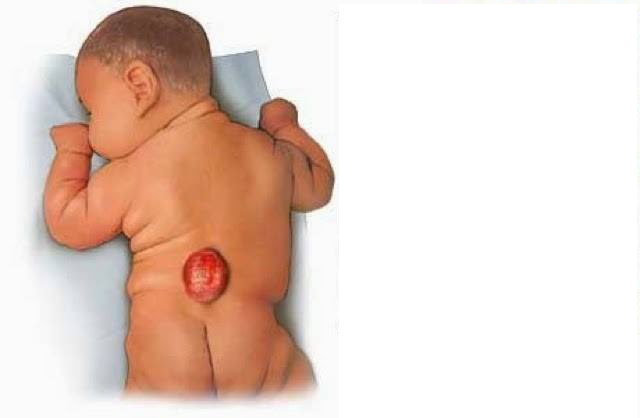
Assim, a mielomeningocele é considerada um disrafismo aberto, caracterizado pela exposição da placa neural (placódio) através do defeito ósseo e de pele, sendo óbvia ao nascimento (figura 1).

Figura 1. Mielomeningocele lombar.
Causas
A etiologia é multifatorial, podendo resultar de uma combinação de fatores de risco genéticos, nutricionais e ambientais. Herança genética é sugerida uma vez que os disrafismos abertos têm uma alta concordância entre gêmeos monozigóticos, porém poucos genes foram identificados em associação com a mielomeningocele. Fatores de risco não-genéticos incluem: deficiência de ácido fólico, uso de anticonvulsivantes, diabetes mellitus e obesidade materna. Dentre eles, o principal fator que parece estar relacionado à gênese da lesão é a deficiência de ácido fólico, nutriente essencial para a proliferação e sobrevivência celular durante a formação do embrião. Assim, tanto a deficiência de ácido fólico no organismo como o uso de medicações que interferem no metabolismo deste nutriente (aminopterina, carbamazepina, metotrexate, fenobarbital, fenitoína, primidona, trimetoprin, ácido valpróico, dentre outras) aumentam o risco de mielomeningocele. Desde 1992, o Centro de Controle de Doenças dos Estados Unidos (CDC) recomenda o uso de 0,4 mg diários de ácido fólico para todas as mulheres em idade reprodutiva pelo menos 3 meses antes de engravidar. Para as mulheres com risco aumentado é recomendado o uso de 0,4 mg diários e aumento da dose para 4 mg ao planejarem a gestação.
Epidemiologia
A incidência mundial dos defeitos do tubo neural é de aproximadamente 1 a 10 em 1000 nascimentos. Na literatura, a prevalência de mielomeningocele varia de 0.17 a 6.39% por 1000 nascidos vivos, sendo a maior prevalência na China. No Brasil, a prevalência é estimada entre 1,4 em cada 10000 nascimentos. Apesar de sua ocorrência estar diminuindo em todo o mundo, continua sendo causa de importante incapacidade crônica, necessitando de atenção dos sistemas de saúde e da sociedade, pelo longo e complexo tratamento.
Diagnóstico
Os defeitos do tubo neural podem ser rastreados por exames de sangue maternos. Entretanto, o diagnóstico mais acurado e precoce é realizado com ultrassonografia.
Dosagem de alfafetoproteína (AFP) – amostra de sangue materno pode ser colhido e testado para alfafetoproteína, uma proteína produzida pelo feto. É normal ter uma pequena quantidade de AFP que atravessa a placenta e entra na corrente sanguínea materna. Níveis anormais de AFP sugerem que o bebê tenha um defeito do tubo neural, como a espinha bífida aberta. Entretanto, isso pode ocorrer também em outras doenças, não sendo específico para mielomeningocele. Além disso, a dosagem de AFP deve ser realizada apenas no segundo trimestre.
Ultrassonografia - é a modalidade de rastreio não invasivo de escolha para a detecção de anomalias fetais, incluindo os defeitos do tubo neural devido à sua segurança, eficiência de custos e sensibilidade à detecção. Pode ser utilizado para diagnóstico no primeiro trimestre (11-14 semanas) e no segundo trimestre (18-22 semanas). O ultrassom permite detectar não só o defeito espinhal propriamente dito, como características particulares cerebrais do feto com mielomeningocele.
Ressonância fetal – Apesar de segura, não é utilizada como método de screening. A ressonância magnética pré-natal pode ser considerada uma técnica adicional de imagem fetal se for necessária uma avaliação mais detalhada do sistema nervoso central do feto.
Consequências
A lista abaixo de possíveis complicações é extensa: hidrocefalia, malformação de Chiari do tipo II, distúrbios motores, esfincterianos e deformidades ortopédicas. Porém, nem todas essas complicações estarão presentes. A apresentação clínica depende do tamanho e localização da lesão, sendo as lesões mais altas mais relacionadas a déficits motores mais expressivos.
Malformação de Chiari do tipo II: está presente em praticamente todas as crianças com mielomeningocele e é caracterizada por um deslocamento das estruturas da fossa posterior para o interior do canal espinhal. Acontece devido à perda de líquido cefalorraquidiano através do defeitos espinhal, formando uma fossa posterior pequena (teoria mais aceita). Apesar de estar presente em quase todos os pacientes, muitas vezes não causam sintomas. A sintomatologia depende da idade, podendo causar disfunções da deglutição e respiratórias em lactentes, enquanto crianças mais velhas se apresentam com cefaleia, dor cervical, fraqueza em membros. Estes sintomas são geralmente transitórios e a necessidade de descompressão cirúrgica é rara.
Hidrocefalia: é definida como o acúmulo de líquido cefalorraquidiano nos ventrículos cerebrais, determinando aumento do perímetro cefálico e hipertensão intracraniana. Está presente em aproximadamente 80% das crianças com mielomeningocele. Têm relação com a malformação de Chiari II, devido a obstrução do fluxo de saída liquórico, mas também associada a alterações estruturais do cérebro, como a estenose secundária do aqueduto cerebral, além da compressão e obstrução do fluxo venoso da fossa posterior que poderiam levar à dificuldade de absorção do líquor. O tratamento da hidrocefalia geralmente se dá através do implante de uma válvula, com o objetivo de drenar o excesso de líquido cefalorraquidiano para outras partes do corpo. Outra forma de tratamento é através de técnica minimamente invasiva denominada terceiroventriculostomia endoscópica, na qual se cria uma passagem alternativa para o fluxo de liquor, desviando-o do local obstruído e permitindo a sua drenagem. A anatomia cerebral nos pacientes com mielomeningocele nem sempre permite este procedimento e existe evidência de taxa alta de insucesso em crianças abaixo de 6 meses. Portanto, o melhor tratamento deve ser avaliado individualmente por neurocirurgião pediátrico, aumentando, assim, a taxa de sucesso da terapia escolhida.
Déficits motores e ortopédicos: as raízes nervosas que controlam a mobilidade dos membros inferiores não funcionam adequadamente abaixo da área do defeito espinhal, levando à dificuldade para andar e presença de deformidades ortopédicas como pé torto congênito, luxação de quadril e escoliose. O grau de deformidade e a possibilidade de locomoção depende do nível e extensão da mielomeningocele e dos cuidados recebidos antes e após o nascimento.
Alterações esfincterianas: Devido ao comprometimento do tecido neural, crianças com mielomeningocele apresentam algum grau de problema esfincteriano. Pode se caracterizado por uma bexiga neurogênica espástica (com capacidade pequena e contrações involuntárias) ou flácida (sem contração). A infecção do trato urinário de repetição pode ocorrer, assim como refluxo para os rins causando hidronefrose, sendo imprescindível o acompanhamento urodinâmico. Além disso, incontinência / constipação intestinal também é problema frequente.
Síndrome da medula ancorada: todas as crianças submetidas à reparo da mielomeningocele apresentarão a medula espinhal em posição baixa. Apesar disso, apenas aproximadamente 10 a 30% das crianças com mielomeningocele desenvolverão deterioração neurológica relacionada ao ancoramento da medula espinhal. Assim, a presença de uma medula espinhal baixa, rotineiramente visualizada em ressonância magnética nos pacientes com mielomeningocele, não indica intervenção. Porém, a síndrome da medula ancorada manifesta-se com piora neurológica, ortopédica e/ou urológica, devido à deterioração gradual da medula espinhal e, neste momento, a intervenção torna-se imperativa.
Tratamento
O tratamento da mielomeningocele é cirúrgico, podendo ser realizado após o nascimento ou intra-útero. Independente da técnica, o objetivo do tratamento é a reconstrução dos planos, a liberação do tecido neural, a prevenção de infecção do Sistema Nervoso Central e manutenção da função neurológica.
Correção cirúrgica pós-natal: Muitos centros preferem a cesariana como via de parto, sendo considerada mais segura e protetora para o recém-nascido e para o tecido neural exposto. Apesar disso, não há consenso na literatura sobre a melhor via de parto. Após o nascimento, a correção cirúrgica precoce da mielomeningocele permanece parte importante do tratamento inicial e é idealmente realizada nas primeiras 48 horas de vida, para prevenir infecção do Sistema Nervoso Central e deterioração neurológica progressiva. O reparo compreende a dissecção da placa neural (placódio) da pele circundante, fechamento do tubo neural e das meninges, seguida de fechamento multicamada da musculatura, tecido subcutâneo e pele.
Cirurgia fetal: o tratamento cirúrgico da mielomeningocele pode ser realizado intraútero. A cirurgia fetal requer o trabalho de uma equipe multidisciplinar. O procedimento é muito parecido com uma cesariana, no entanto, o feto não é removido e o cordão umbilical não é tocado. É feita uma incisão no abdômen e no útero da mãe, suficiente para que o defeito da coluna vertebral seja operado. O tubo neural e outras camadas adjacentes são cirurgicamente fechadas pelo neurocirurgião. Após o procedimento, as incisões na mãe são fechadas. O reparo pré-natal de pacientes com MMC deve ocorrer entre 19 e 27 semanas de idade gestacional, em idade materna de pelo menos 18 anos, com lesões variando entre T1 e S1, e com cariótipos fetais normais. A correção cirúrgica intra-útero demonstrou redução significativa da incidência de malformação de Chiari II e, consequentemente, de hidrocefalia. Riscos maternos aumentados são inerentes ao procedimento (como parto prematuro e morbidade materna) e o uso de anestésicos, tocolíticos, e outros medicamentos podem ser necessários. Cirurgias minimamente invasivas por técnicas endoscópicas são relatadas na literatura, porém, até o momento, os resultados não são superiores aos da técnica aberta, principalmente por não permitir o desancoramento medular, passo crucial na correção da mielomeningocele.
Acompanhamento
O tratamento cirúrgico da mielomeningocele é apenas a primeira etapa de cuidado. Pacientes com espinha bífida necessitam de acompanhamento multidisciplinar contínuo e observação rigorosa devido às múltiplas complicações associadas descritas anteriormente. Essa equipe multidisciplinar compreende as seguintes especialidades: pediatria, neurocirurgia, urologia, ortopedia, fisioterapia, terapia ocupacional, neurologia, psicologia, entre outros. Os pais e outros cuidadores são uma parte essencial da equipe. Eles podem aprender como ajudar a gerenciar a condição da criança e como encorajá-la e ajudá-la emocionalmente e socialmente.
Transição para a vida adulta
O pediatra da atenção primária tem um papel importante ajudando que o adolescente com mielomeningocele faça a transição para o atendimento de adultos. A transição para cuidados orientados para adultos são influenciados pela gravidade da condição, sistema de suporte e disponibilidade de recursos da comunidade. Para ser eficaz, a transição formal e planejamento deve começar quando o adolescente não estiver com idade superior a 14 anos. As informações devem ser fornecidas ao adolescente de maneira apropriada às suas habilidades de desenvolvimento, especialmente porque a maioria tem alguma forma de dificuldade de aprendizagem. Antes da transição, os adolescentes devem incorporar habilidades de autocuidado em suas atividades diárias, como assumir a responsabilidade por seus medicamentos e procedimentos (como cateterismo).
Referências Bibliográficas:
The changing incidence of myelomeningocele and its impact on pediatric neurosurgery: a review from the Children's Memorial Hospital.
Bowman RM, et al. Childs Nerv Syst 2009 - Review. PMID 19326126
Comparison of Prenatal and Postnatal Management of Patients with Myelomeningocele Cavalheiro S, et al. Neurosurg Clin N Am 2017 - Review. PMID 28600017
Reviewing the prognostic factors in myelomeningocele. Protzenko T, et al. Neurosurg Focus 2019. PMID 31574474
#mielomeningocele#disrafismo#cirurgiafetal#neurocirurgiapediátrica#espinhabifida#defeitosdotuboneural
